
伤口世界

- 星期一, 26 12月 2022
强脉冲光子嫩肤仪治疗面部毛细血管扩张症的价值探讨
朱淸海 1 ,姚光霄 1 ,李 静 1 ,马永红 1 ,朱淸江 2
(1. 中部战区空军医院整形美容科,山西 大同,037006;
2. 中国人民解放军 32135 部队,山西 大同,037034)
【摘 要】 目的 观察在面部毛细血管扩张症患者中光子嫩肤仪的治疗价值。方法:选择 2018 年 3 月 -2019 年 8 月,在我院进行面部毛细血管扩张症诊治的患者 144 例,按照随机数字法分为对照组和观察组,每组各 72 例。其中对照组患者采用系统药物治疗,观察组患者采用光子嫩肤仪进行相关治疗,观察两组患者治疗效果。结果:经研究结果显示,在观察组患者中,痊愈占比率为 29%,显效占比率为 51%,有效占比率为 19%,治疗总有效率为 100%,无效率为 0%,在对照组患者中,痊愈占比率为 22%,显效占比率为 43%,有效占比率为 18%,治疗总有效率为 17%,无效率为 18%,可见,观察组总有效率明显高于对照组,组间差异具有统计学意义(P<0.05)。结论:在面部毛细血管扩张症患者中采用光子嫩肤仪进行相关治疗,可取得显著疗效,因此,该治疗方法具有被临床推广使用的价值。
【关键词】光子嫩肤仪;面部毛细血管扩张症;应用价值
DOI:10.19593/j.issn.2095-0721.2020.01.012
Study on the value of intense pulse photorejuvenation instrument in the treatment of facial
telangiectasia ZHU Qing-hai1 , YAO Guang-xiao1 , LI Jing1 , MA Yong-hong1 , ZHU Qingjiang2 (1.Department of plastic surgery, Air Force hospital, central theater, Shanxi Province, 037006, China; 2. PLA 32135, Datong City, Shanxi Province, 037034, China)
[ABSTRACT] Objective To observe the therapeutic value of photon rejuvenation apparatus in patients with facial telangiectasia.
Methods From March 2018 to August 2019, 144 patients with facial telangiectasia were selected and divided into control group and observation group according to the random number method, 72 cases in each group. Among them, the patients in the control group were treated with systemic drugs, the patients in the observation group were treated with photon rejuvenation apparatus, and the therapeutic effects of the two groups were observed. Results The results showed that in the observation group, the recovery rate was 29%, the effective rate was 51%, the effective rate was 19%, the total effective rate was 100%, and the ineffective rate was 0%. In the control group, the recovery rate was 22%, the effective rate was 43%, the effective rate was 18%, the total effective rate was 17%, and the ineffective rate was 18%. It can be seen that the total effective rate of the observation group is clear The difference was statistically significant (P<0.05). Conclusion In the face of telangiectasia patients, the use of photon rejuvenation instrument for related treatment can achieve significant results, therefore, the treatment method has the value of clinical application.
[KEY WORDS] intense pulse photon rejuvenation apparatus; facial telangiectasia; application value

- 星期五, 23 12月 2022
激光在美容中的应用研究
罗乐¹,宗仁鹤¹,周章武²,俞润明² 刘成岳1
(1合肥工业大学理学院,合肥 230009);
(2安徽中医学院附属医院,合肥 230038)
摘要 本文对强激光美容和弱激光美容的治疗机理和治疗方法进行了系统的分析研究,提出了根据具体病情“对症用光”和“表里兼治”的治疗原则.为激光技术在美容中的实际应用提供一个参考.
关键词激光;热效应;针灸;美容
中图分类号:R312 文献标识码:A
1引言
随着生活水平的不断提高,人们对美容的追求也日益强烈。这一巨大的市场需求有力地促进了激光美容技术的发展.但是激光美容毕竟是一门新兴的学科,仍有许多问题有待于进一步的研究和解决.激光美容可分为强激光美容和弱激光美容:强激光美容是利用强激光进行整形外科手术来达到美容目的;弱激光美容是利用激光进行针灸和理疗来达到美容的目的.下面对这两种方法进行深入的分析和研究.
2强激光美容
从激光和生物组织的作用机制可知,激光照射生物组织被组织吸收后将产生一系列的效应,如:光热效应、光压效应、光化效应、电磁场效应和生物刺激效应等.强激光美容主要利用激光照射生物组织所产生的热效应来清除病变的皮肤组织,达到美容的目的.不同波长的激光照射生物组织产生热效应的机制也不相同,红外激光的光子能量小,生物组织吸收后只能增加生物分子的热运动导致温度升高,所以它是直接生热;可见光和紫外光的光子能量大,生物组织吸收了光子能量后引起生物分子电子态跃迁,在它从电子激发态回到基态的驰豫过程中释放能量,该能量可能引起光化反应,也可能转化为热量产生温升,所以它们是间接生热.因此,激光照射生物组织产生的热效应既和激光的波长、功率、照射时间有关,又和生物组织的光学、热学特性有关.不同的生物组织对同一种激光的吸收可以相差很大,激光照射不同的生物组织可以产生不同的结果.强激光美容正是根据这种“选择性光热作用”原理,在治疗时选择某种激光,使病变组织对它具有强吸收,而正常组织对它的吸收却很小.这样,当激光穿过正常组织到达病变组织时,可以有效地清除病变组织而又不损伤或只是轻微损伤正常组织。为了防止热传导造成的热损伤,激光的脉冲宽度或持续照射Ⅱ寸I词应小于病变组织的热驰豫时间。这样在激光加热病变组织时,病变组织来不及把热量传递给周围的正常组织、去造成正常组织的热损伤.
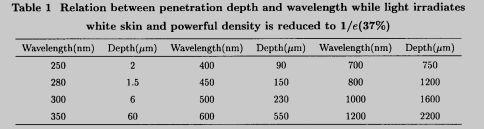
强激光美容技术可用于治疗各种皮肤色素异常性疾病、皮肤血管性疾病、各种斑痣和纹身、去毛发及毛发移植、创伤后的皮肤病变和皮肤新生物等.在这些疾病的治疗过程中,激光作用的对象主要是人体的皮肤组织,因此,在利用“选择性光热作用”原理时必须考虑皮肤组织的光学、热学特性。人体的皮肤主要由表皮和真皮构成,表皮一般由角质层、透明层、颗粒层、棘细胞层和基底层构成,基底单层柱状细胞连续产生角蛋白细胞,它和黑色素细胞产生的黑色素颗粒一起向上迁移,约14天移至角质层,再过1~2周从皮肤表面脱落形成脱皮.整个表皮层无血管,为灰色半透明薄膜,厚度为66~178μm,其黑色素浓度以基底层最浓,向上逐渐减弱,至角质层最淡.真皮一般由乳头层和网状层构成,其中不均匀地分布着血管、毛发、汗腺、皮脂腺、淋巴管和神经末梢等.真皮中一般没有黑色素,为白色不透明厚层,厚度为400~4000μm.一般情况下,不同皮肤病所产生的病变组织在皮肤中的位置是不相同的,而不同波长的激光照射皮肤组织时对皮肤组织的穿透深度也不相同(在表1中列出了不同波长的光对白人皮肤的穿透深度)【1】所以在治疗时应根据具体的病情选择最佳的激光参数进行治疗,即“对症用光”。如雀斑、咖啡牛奶斑、黄褐斑等皮肤色素异常性疾病主要是由于表皮中黑色素细胞所产生的黑色素异常所导致的。根据“选择性光热作用”原理,黑色素对紫外光的吸收最强,但是由于紫外光本身就可以导致黑色素异常,同时又有潜在致癌可能性,所以不适宜用紫外激光治疗色素异常性疾病.因为表皮为半透明的薄膜,对可见激光的吸收较少,而黑色素对可见激光尤其是短波长的可见激光具有强吸收,所以短波长的可见激光是治疗黑色素异常的理想激光.如Ar+激光、倍频Nd:YAG激光(波长532nm)等在治疗雀斑、黄褐斑、咖啡牛奶斑时均可获得比较理想的治疗效果.太田痣是一种黑色素细胞增生的良性皮肤肿瘤,主要分布在真皮组织的浅层或中层.因为694 nm的红宝石激光和755 BE的紫翠玉宝石激光都能较好地穿过半透明的表皮组织,到达真皮组织中的病变组织被黑色素细胞强吸收,而真皮中的血管等对它们吸收较少,所以在脉冲宽度小于黑色素小体的驰豫时间1 ps的情况下,它们可以有效地破坏黑色素细胞而又不损伤或只是微损伤周围的真皮组织【引.Ar+激光在到达真皮组织时不仅会被黑色素细胞吸收也会被真皮血管中的血液强吸收,从而会造成较大的血管组织损伤。
对于外伤、异物植入、纹身、纹眉、纹眼线等导致的外源性皮肤色素疾病,可以根据“互补吸收”的原则选择激光参数进行治疗;对于蓝色、绿色、黑色等深色纹身,可选用694 nm的红宝石激光和755 nm的紫翠玉宝石激光进行治疗;而红色纹身则选用514.5 nm的Ar+激光或532 nm的倍频Nd:YAG激光.
鲜红斑痣,俗称“红胎记”,是一种常见的先天性毛细血管畸形,大多数的病理基础是在真皮浅层或更深的层次存在畸形的毛细血管网,深度多在0.8 mE以内.因为血红蛋白对514.5 BE的Ar+激光、514 am和578 nm的溴化亚铜激光具有强吸收,所以Ar+激光和溴化亚铜激光都能较好地穿过半透明表皮组织到达位于真皮的畸形毛细血管,被血液中的血红蛋白强吸收产生热效应,导致畸形的毛细血管栓塞、坏死,而对周围的正常皮肤损伤较少.对于鲜红斑痣也可以采用激光动力学疗法进行治疗【3】
对于疤痕、皱纹、皮肤新生物等皮肤表面的病变组织,可以选择高能量短脉冲的C02激光和Er:YAG激光进行治疗.因为波长为2.94 μm的Er:YAG激光和10.6 μm的C02激光都是红外激光,它们极易被生物组织吸收产生强而非穿透的表面热.在脉冲宽度小于表皮的热驰豫时间9 ms时【4】,Er:YAG激光和C02激光都能精确地汽化病变的皮肤组织,而对周围的正常组织损伤很小,所以它们能有效地清除皮肤表面的新生物,“磨平”疤痕和皱纹,获得理想的美容效果.
3弱激光美容
传统的经络学说表明:人体的皮肤是十二条经脉功能活动反映于体表的部位,也是经络元气散布和输注的地方,皮肤具有丰富的毛细血管网、淋巴管、末梢神经网、皮脂腺、汗腺等,因此它和人的五脏六腑有着千丝万缕的联系,许多皮肤病的病因往往都在五脏六腑.如:雀斑、黄褐斑等皮肤色素异常性疾病往往都和人体内肝肾功能和内分泌失调有关,当肝肾功能减弱、雌激素分泌过多刺激黑色素细胞产生更多的黑色素就会导致雀斑、黄褐斑等皮肤疾病.而激光针灸和理疗具有平衡阴阳、调和气血、疏通经络、提高脏腑功能、加速新陈代谢的功能,所以利用激光针灸和理疗可以获得“以内治外”的美容效果.
弱激光美容是现代激光技术和传统经络理论相结合的产物,它必须遵循激光与生物组织的作用规律和“八纲论治”的基本原则.从激光和生物组织的作用规律来看:弱激光照射生物组织可以产生生物刺激效应,即在生物体内产生两种反应:兴奋和抑制.究竟是兴奋还是抑制则主要取决于激光的剂量,其次还和患者在接受治疗时所处的机能状态以及激光刺激的部位等因素有关.一般情况下小剂量起兴奋作用,大剂量起抑制作用.激光剂量的大小取决于激光的波长、功率、照射时间和生物组织对它的吸收.对于针灸疗法,中医提出了“八纲论治”的基本原则:盛则泻之、虚则补之、热则疾之、寒则留之、陷下者灸之、不盛不虚、以经取之”Isj.所以进行激光针灸和理疗时应根据脏腑功能的盛虚、气血的盈亏、病症的属性来合理地选择激光参数,做到“对症用光”.
在人体的十二经脉中,选择合适的激光参数照射足太阳膀胱经上的穴位可以调节人体的内分泌,具有治疗雀斑、黄褐斑和减肥的功效;照射足少阴肾经上的穴位可以调节肾脏功能、改善瘦型体质、消除面部浮肿、面色灰暗,具有一定的润肤养颜的功效;照射足厥阴肝经上的穴位可以调节肝脏功能,治疗因肝气不舒而引起的乳房胀痛、乳房发育不良等,具有一定丰乳隆胸的功能;对因肝失疏泄产生的雀斑也有显著的疗效;照射足阳明胃经上的穴位可以促进乳腺发育,具有丰乳隆胸的功效.照射手少阳三焦经上的穴位具有治疗酒糟鼻及痤疮、消除皮肤疾患的功效;照射足太阴脾经上的穴位可治疗吸收不良、面色委黄、皮肤粗糙和各种出血症,并具有消肿减肥的功效.用激光针灸百会、上星、四聪神、太阳、角孙、头维等穴位可治疗脂溢性脱发.利用红外激光散焦照射皮肤组织可使生物分子发生振动和转动、分子链发生拉伸和弯曲,从而导致细胞膜发生变化,促进酶的激活,进而调节细胞的增殖,改善皮肤细胞和组织的功能,增加皮肤弹性,因此它有利于消除皮肤表面的皱纹和疤痕.
4结论
强激光美容和弱激光美容虽然在原理、方法和手段上各不相同,但它们的疗效却是相辅相成的.强激光美容注重的是“治表”;弱激光美容注重的是“治里”,通过“治里”达到“治表”的目的.所以,在治疗时应根据具体的病情把两种美容术有机地结合起来,以实现“表里兼治”的目的.
参考文献
1刘普和,刘国刚.激光生物学作用机制【Mj.北京:科学出版社,1989.78—88
2陈磊等.紫翠玉宝石激光治疗246例太田痣临床分析【J1.应用激光,2000,20(4):90—92
3Apfelberg D B,Greene R A,Naser M R et a1.Results of argon laser exposure of capillary hernangioraas of infancy—preliminary report【J】.Plast Reconstr Surg,1981,67:188—193
4唐建民等.强激光美容治疗参数【J】.激光杂志,2000,21(5):61—64
5中医研究院编.针灸学简编[M].北京:人民卫生出版社,1983.282
Study on the Application of Laser in Cosmetology
Lu oLe¹,Zong Renhe¹,Zhou Zhangwu²,Yu Runming²,Liu Chengyue¹
(1 Science College,Hefei University of Technology,Hefei 230009 China);
(2 The Hospital Attached to Anhui Traditional Chinese Medical College,Hefei 230038 China)
Abstract The paper systematically studies and analyses the therapeutical principle and thera-peutical method of powerful laser cosmetology and low—intensity laser cosmetology.The paper puts forward the therapeutical law to elect parameters of laser according to the state of an illness and to treat the illness both outside and inside the body.The paper provides a reference for clinical application of laser in cosmetology.
Key words laser;heat effect;acupuncture;cosmetology
本文转载于罗乐等:激光在美容中的应用研究,不代表本网站赞同其观点和对其真实性负责。我们主要用于阅读分享,非商业用途,如若侵权,请告知删除。

- 星期五, 23 12月 2022
光子嫩肤在皮肤美容治疗中的应用
齐统水1 ,陈玉2 ,王丹3
(1.晋江市安海医院皮肤科 福建 晋江 362261;2.福清市医院皮肤科 福建 福清 350300;3.无锡市第三人民医院江苏 无锡 214000)
[摘要]目的:探讨光子嫩肤在皮肤美容治疗中的临床应用。方法:选取2017年9月-2018年8月于笔者医院行面部皮肤美容的就医者200例,根据不同治疗需求分为三组:A组:面部色素沉着,78例;B组:面部毛细血管扩张,40例;C组:面部衰老、光老化,62例。三组就医者均采用光子嫩肤治疗,治疗后对其临床疗效及美容满意度进行观察和统计。结果:治疗后随访6个月,A组有效率为98.72%,B组有效率为92.5%,C组有效率为93.55%。三组就医者对美容效果的满意度分别为:A组满意度为98.72%,B组满意度为87.50%,C组满意度为90.32%。光子嫩肤治疗面部色素沉着、毛细血管扩张及衰老、光老化疗效确切,就医者满意度高。结论:光子嫩肤用于皮肤美容,可明显淡化色斑、改善肤质、紧致皮肤、收缩毛孔,具有显著的美容效果,可临床推广应用。
[关键词]皮肤美容;光子嫩肤;应用;疗效;满意度
[中图分类号]R454.2 [文献标志码]A [文章编号]1008-6455(2018)09-0028-02
Clinical Efficacy Study on Photo Rejuvenation in Skin Cosmetic Treatment
QI Tong-shui1 ,CHEN Yu2 ,WANG Dan3
(1.Department of Dermatology,Anhai Hospital,Jinjiang 362261,Fujian,China; 2.Department of Dermatology,Fuqing Hospital,Fuqing 350300,Fujian,China;3.Wuxi Third People's Hospital,Wuxi 214000,Jiangsu,China)
Abstract: Objective To study the clinical effect of photo rejuvenation on skin cosmetic treatment.
Methods A total of 200 patients with facial skin cosmetic who visited our hospital from December 2016 to October 2017 were divided into two groups according to different medical conditions: 78 cases of facial hyper pigmentation in group A, 80 cases of facial telangiectasia in group B Cases, C group facial aging, photo aging group of 62 patients, three groups were treated by photo rejuvenation, the clinical efficacy and cosmetic satisfaction of the three groups were observed and statistics. Results The three groups were followed up for 6 months after photo rejuvenation. The effective rate was 98.72% in group A, 92.5% in group B, 93.55% in group C. Satisfaction of three groups of patients satisfaction evaluation on cosmetic effect were: satisfaction rate of group A was 98.72%, satisfaction of group B was 87.50%, satisfaction of group C was 90.32%. Photo rejuvenation on the increase of facial melanoma, telangiectasia aging, the exact effect of photo-aging, patients with high satisfaction. Conclusion Photo rejuvenation treatment of skin beauty can significantly reduce the stain, improve skin texture, firm skin, shrink pores, with a significant cosmetic effect, it is worth promoting clinical efforts.
Key words: skin beauty; photo rejuvenation; application; efficacy; satisfaction

- 星期五, 23 12月 2022
超快超强激光及其科学应用发展趋势研究
刘军,曾志男,梁晓燕,冷雨欣,李儒新
(中国科学院上海光学精密机械研究所,上海 201800)
摘要:超快超强激光兼具超快时域特性和超高峰值功率特性,为人类在实验室中创造出了前所未有的超快时间、超高强场、超高温度和超高压力等极端物理条件,成为用于拓展人类认知的前沿基础科学研究最重要的工具之一。本文从超快激光和超强激光的应用与发展需求出发,系统调研了国内外研究和科学应用的现状,提出了我国超快激光和超强激光的发展思路与目标以及为实现这些目标需要重点发展的相关方法和技术。针对超高峰值功率和高重复频率超强激光面向未来的重要方向,分析了我国分阶段发展的重点内容,突出了相关技术与配套元器件研究的重要性。此外,在注重基础研究、多方面吸引和培育人才、加强国际合作、促进产业化等方面提出了超快超强激光发展的措施建议,以期为我国激光技术与科学应用的稳步发展提供方向参照。
关键词:超快超强激光;飞秒激光;阿秒激光;拍瓦激光;发展趋势
中图分类号:O437 文献标识码:A
Development Trend of Ultrafast and Ultraintense
Lasers and Their Scientific Application
Liu Jun, Zeng Zhinan, Liang Xiaoyan, Leng Yuxin, Li Ruxin
(Shanghai Institute of Optics and Fine Mechanics, Chinese Academy of Sciences, Shanghai 201800, China)
Abstract: Ultrafast and ultraintense lasers have ultrafast temporal and ultraintense focal intensity properties. They can create unprecedentedly extreme experimental conditions with ultrahigh time resolution, temperature, and pressure as well as ultrahigh-strength field. The ultrafast and ultraintense laser is one of the important tools for frontier fundamental research meant for extending the knowledge of mankind. This paper starts with the analysis of the application and development demands of the ultrafast and ultraintense lasers and then systematically investigates the research status of these lasers in China and abroad. Based on this, the developing routes and targets of ultrafast and ultraintense lasers as well as the related technologies needed for achieving these targets are proposed. Particularly, we proposed the respective key steps for developing ultraintense lasers with ultrahigh peak power and those with high repetition frequency, and emphasized the study of related technologies and ancillary components. Furthermore, several suggestions are proposed for the development of ultrafast and ultraintense lasers in China, including strengthening fundamental researches, improving personnel training, enhancing international cooperation, and promoting market application, hoping to provide references for the steady development of China’s laser technologies.
Keywords: ultraintense and ultrashort laser; femtosecond laser; attosecond laser; petawatt laser; development trend

- 星期五, 23 12月 2022
创面床准备“TIME”原则在慢性创面中的应用 进展
贺 潇1 ,晁生武2*
1 青海大学研究生院,青海 西宁
2 青海大学附属医院烧伤整形科,青海 西宁
收稿日期:2022年6月19日;录用日期:2022年7月11日;发布日期:2022年7月21日
摘 要
近年来,由于人口老龄化的加剧,慢性创面患者数量不断增多。因其发病机制尚未研究清楚,治疗较困难,治疗方式多样化,无固定模式,应用许多药物的治疗效果不佳。本文以“TIME”原则为基点,将慢性创面创面床准备的研究进展予以综述,旨在为慢性创面的诊治提供新思路。
关键词
慢性创面,创面床,“TIME”原则,创面愈合
Application Progress of the TIME Principle of Wound Bed Preparation in Chronic Wounds
Xiao He1, Shengwu Chao2*
1 Graduate School of Qinghai University, Xining Qinghai
2 Department of Burns and Plastic Surgery, Affiliated Hospital of Qinghai University, Xining Qinghai
Received: Jun. 19th, 2022; accepted: Jul. 11th, 2022; published: Jul. 21st, 2022
Abstract
In recent years, due to the aggravation of population aging, the number of chronic wound patients has continued to increase. Because the pathogenesis has not been clearly studied, the treatment is difficult, the treatment methods are diversified, and there is no fixed pattern. The treatment effect of many drugs is not good. Based on the “TIME” principle, this paper reviews the research progress of wound bed preparation for chronic wounds, aiming to provide new ideas for the diagnosis and treatment of chronic wounds.
Keywords
Chronic Wounds, Wound Bed, TIME Principle, Wound Healing

- 星期一, 19 12月 2022
Wound Infection Caused by Chromobacterium violaceum: A Case Report from a Tertiary Care Hospital in Bangladesh
Rumana Alim1*, Sofia Andalib Safiullah1, Shaila Munwar1, Ishad Mazhar1, Sifat Uz Zaman2, MD. Sarwar Bari3
1 Department of Microbiology, Medical College for Women and Hospital, Dhaka, Bangladesh
2 Infection Prevention and Control Division, Medlife Healthcare Limited, Dhaka, Bangladesh
3 Department of Printing & Publications, Dhaka, Bangladesh
Email: ★该Email地址已收到反垃圾邮件插件保护。要显示它您需要在浏览器中启用JavaScript。
How to cite this paper: Alim, R., Safiullah, S.A., Munwar, S., Mazhar, I., Zaman, S.U. and Bari, M.S. (2022) Wound Infection Caused by Chromobacterium violaceum: A Case Report from a Tertiary Care Hospital in Bangladesh. Advances in Microbiology, 12, 83-89.
Received: January 17, 2022
Accepted: February 21, 2022
Published: February 24, 2022
Copyright © 2022 by author(s) and Scientific Research Publishing Inc.
This work is licensed under the Creative Commons Attribution International License (CC BY 4.0).
http://creativecommons.org/licenses/by/4.0/
https://doi.org/10.4236/aim.2022.122007
Abstract
Chromobacterium violaceum is a Gram negative, facultative anaerobe, generally present in water, soil in tropical and subtropical regions. This bacterium is an emerging environmental pathogen that causes life threatening infection in humans and animals. It can cause wound infection, visceral abscess, septicaemia, meningitis, diarrhoea, UTI. It is associated with significant mortality due to severe systemic infection. As the bacteria have high spreading tendency leading to sepsis, early identification and prompt treatment is necessary. Here we report a case of Chromobacterium violaceum wound infection in a 9 years old male from Dhaka, who was successfully treated with combination of cefixime and flucloxacillin antibiotics as per culture sensitivity report.
Keywords
Chromobacterium violaceum, Wound Infection, Antibiotics
